Adipositaschirurgie - Informationen für Patienten
Unter Adipositas versteht man eine über das Normalmaß hinausgehende Vermehrung des Körperfetts. Es handelt sich dabei um eine chronische, von der Weltgesundheitsorganisation anerkannte Krankheit. Die Einordnung erfolgt anhand des BMI (Body Mass Index). Er errechnet sich aus dem Quotient aus Gewicht und Körpergröße im Quadrat (kg/m2).
- Untergewicht: < 18,5 kg/m²
- Normalgewicht: 8,5 - 24,9 kg/m²
- Übergewicht: 25 – 29,9 kg/m²
- Adipositas Grad I: 30 – 34,9 kg/m²
- Adipositas Grad II: 35 - 39,9 kg/m²
- Adipositas Grad III: > 40 kg/m²
Neben dem BMI wird auch die Fettverteilung zur Beurteilung des Gesundheitsrisikos herangezogen. Dazu misst man den Taillenumfangs und bestimmt das Verhältnis von Hüft- zu Taillenumfang. Das sogenannte viszerale Fett (Bauchfett) ist ein besonderes Risiko für Stoffwechsel- und Herz-Kreislauferkrankungen.
In den letzten Jahrzehnten ist es zu einem deutlichen Anstieg der Adipositas in den westlichen Ländern gekommen. In Deutschland sind mittlerweile sowohl bei Frauen als auch bei Männern mehr als 20 Prozent der Bevölkerung adipös. Ab einem BMI von über 40 kg/m² spricht man auch von einer krankhaften Adipositas.
Mit zunehmendem Gewicht steigt das Risiko für Begleiterkrankungen. Zahlreiche Studien belegen einen Zusammenhang zwischen Adipositas und der Entstehung eines Diabetes mellitus Typ II. Außerdem steigt das Risiko auch für Fettstoffwechselkrankheiten, Herz-Kreislauferkrankungen, hormonelle Störungen, aber auch für die Entstehung bösartiger Tumore.
Als Folge kommt es bei Adipositas zu einer deutlichen Reduktion der Lebenserwartung.
Durch eine dauerhafte Gewichtsreduktion können diese Begleiterkrankungen verhindert werden. Bereits bestehende Erkrankungen werden positiv beeinflusst.
2012 wurden die auch als metabolische Chirurgie bezeichneten Verfahren von der International Diabetes Federation als Option zur Behandlung des Diabetes mellitus genannt.
Für Patienten mit einem BMI größer 40 kg/m² konnte bisher in Studien nur nach chirurgischer Therapie ein langfristiger Erfolg nachgewiesen werden.
Nach den aktuellen S3-Leitlinien („Prävention und Therapie der Adipositas“) ist ein chirurgischer Eingriff angezeigt ab einem BMI von 40 kg/m². Ebenso ab einem BMI von 35 kg/m², wenn erheblichen Begleiterkrankungen auftreten und die „konservativen Behandlungsmöglichkeiten“ ausgeschöpft sind.
Das bedeutet, dass innerhalb von sechs Monaten in den letzten Jahren mittels Ernährungsberatung, Diät, Sport oder auch Verhaltenstherapie kein deutlicher, dauerhafter Gewichtsverlust erreicht werden konnte.
Eine hormonelle Ursache für das Übergewicht sollte vorher ausgeschlossen werden und ein psychologisches Gutachten ist erforderlich.
Ab einem BMI über 50 kg/m² kann eine Operation auch ohne die konservative Therapie erfolgen.
Welche operativen Verfahren gibt es?
Der Magenballon wird über eine Magenspiegelung in leichter Sedierung durch Ärzte der Klinik für Innere Medizin im Magen platziert und mit 600 bis 800 ml Flüssigkeit gefüllt.
Schon bei geringer Nahrungsaufnahme verspüren Sie ein Sättigungsgefühl. In den ersten Wochen kann es vorübergehend zu Übelkeit und Erbrechen kommen. Der zu erwartende Gewichtsverlust beträgt laut Studien etwa zehn Prozent innerhalb von sechs Monaten. Nach spätestens sechs Monaten wird der Ballon wieder entfernt werden, um Komplikationen wie etwa Magengeschwüre zu vermeiden. Das Entfernen des Ballons geschieht erneut ambulant durch eine Magenspiegelung.
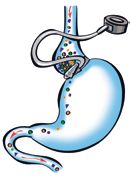
Das verstellbare Magenband wird minimal-invasiv um den Mageneingang platziert („Schlüssellochtechnik“). Über eine unter der Haut der Bauchdecke eingebrachte Portkammer kann das Band ohne weitere operative Maßnahmen gefüllt, aber auch wieder entlastet werden. Durch die kontrollierte Füllung wird die Passage der Nahrung aus dem sehr kleinen „Vormagen“ oberhalb des Bandes in den Hauptmagen reguliert, sodass nur noch kleine Mahlzeiten eingenommen werden können.
Die OP ist sehr sicher. Es können im weiteren Verlauf, meist bedingt durch falsches Essverhalten, Probleme wie Sodbrennen oder eine Erweiterung des Vormagens auftreten. Sehr selten kann es nach Jahren zu einem Einwachsen des Bandes in den Magen oder zu einem „Verrutschen“ (Slipping) kommen.
Für das Magenband liegen Verlaufsuntersuchungen bis zu 15 Jahren vor. Durchschnittlich konnte das Übergewicht um 50 Prozent verringert werden.
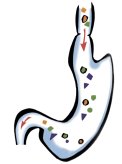
Bei der Schlauchmagenresektion wird der Magen aus seiner Fixierung im Bauchraum gelöst, sodass ein Großteil mit einem Klammernahtgerät in Längsrichtung entfernt werden kann. Es verbleibt ein schlauchförmiger Magenrest („Sleeve“), in den noch ca. 100-150 ml Nahrung passen. Dadurch tritt ein sehr schnelles Sättigungsgefühl ein.
Der abgesetzte Restmagen wird entfernt, dadurch kommt es zu einem deutlichen Absinken der Blutspiegel des sogenannten Hungerhormons Ghrelin. Viele Patienten berichten nach der Operation von deutlich reduziertem Hunger und fühlen sich deshalb auch selten „unbefriedigt“ nach einer Mahlzeit.
Die Gewichtsreduktion ist deutlich schneller und effektiver als beim Magenband. Innerhalb eines Jahres ist eine Abnahme des Übergewichts von 60-70 Prozent möglich.
Wichtig ist nach einer Schlauchmagenresektion ein vorsichtiger Kostaufbau, um ein Aufplatzen der Klammernaht in der Frühphase nach der Operation zu vermeiden.
Die Schlauchmagenresektion ist mittlerweile die am häufigsten durchgeführte Operation zur Behandlung der Adipositas in Deutschland.

Bei dem ebenfalls laparoskopisch durchgeführten Magenbypass wird mit Klammernahtgeräten ein sehr kleiner Anteil am Mageneingang abgetrennt und dann direkt mit einer Dünndarmschlinge verbunden. Diese wird dann nach ca. 150 cm wieder mit der vom Restmagen kommenden und die Verdauungsenzyme (Galle, Bauchspeicheldrüse) enthaltenden Dünndarmschlinge (50-100 cm) verbunden.
Erst hier kann dann eine Nährstoffaufnahme erfolgen. Der Magenbypass hat somit zwei Effekte, zum einen eine verminderte Aufnahme durch den kleinen Magenanteil, zusätzlich erfolgt über die verkürzte Dünndarmpassage eine reduzierte Aufnahme.
Was für Kohlenhydrate und Fette erwünscht ist, trifft allerdings auch auf Proteine, Vitamine und Mineralien zu. Deshalb ist nach einem Magenbypass eine Vitamin- und Mineraliensubstitution unerlässlich.
Die langfristigen Ergebnisse bzgl. der Gewichtsabnahme sind ähnlich wie beim Schlauchmagen, der Magenbypass zeigt allerdings bei schlecht einstellbarem Diabetes mellitus noch bessere Ergebnisse. Auch ein ausgeprägtes Sodbrennen wird durch einen Bypass erfolgreich therapiert.
Bei diesem relativ neuen Verfahren wird ein etwa 15 cm langer Schlauchmagen gebildet, an den eine ca. 200 bis 250 cm lange Dünndarmschlinge genäht wird. Somit ist die Nahrungsaufnahme eingeschränkt. Durch die Länge der ausgeschaltenen Dünndarmschlinge ist der malabsorptive Effekt stärker als beim normalen Bypass. Deshalb ist auch hier eine dauerhafte Substitution von Vitaminen und Mineralien erforderlich.
Um einen Rückfluß von Gallesekret zu vermeiden, wird eine „Anti-Reflux-Plastik“ durchgeführt. Alternativ kann der Bypass pyloruserhaltend (vollständiger Schlauchmagen mit Magenpförtner) als sogenanntes „Sadi“-Verfahren erfolgen.
Aktuelle Daten zeigen sehr gute Ergebnisse, langfristige Daten stehen allerdings noch aus.
Die OP-Vorbereitung
Vor der Operation ist eine Magenspiegelung (Gastroskopie) erforderlich. Falls Entzündungen oder Tumore vorhanden sind, werden sie vor der Operation behandelt.
In Abhängigkeit vom Ausgangsgewicht wird eine zwei bis dreiwöchige proteinreiche Diät mit einer einwöchigen Flüssigphase vor der Aufnahme ins Krankenhaus durchgeführt. Dadurch kommt es zu einer Verkleinerung der Leber, was das operative Vorgehen erleichtert. Zusätzlich erleichtert es den Patienten die postoperative Ernährungsumstellung, die zur Vermeidung von Komplikationen zwingend notwendig ist.
Anmeldung
Medizinisches Versorgungszentrum (MVZ)
am Klinikum Friedrichshafen
Telefon: 07541 96-3600
